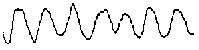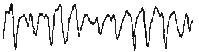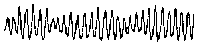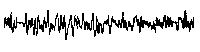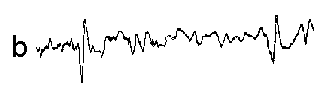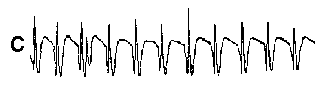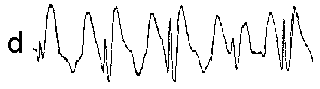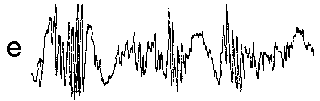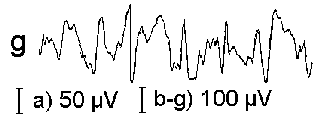ЭПИЛЕПСИЯ• Главная страница
• Эпилепсия в вопросах и ответах
• Конференция
Для специалистов• Библиотека эпилептолога• Библиотека невролога • Новости эпилептологии • Антиконвульсанты |
ЭЛЕКТРОЭНЦЕФАЛОГРАФИЯ (ЭЭГ)© С.И. Фомичев
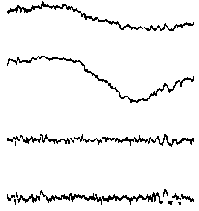
 Электроэнцефалография - метод регистрации суммарной электрической активности (биопотенциалов) клеток полушарий головного мозга через неповрежденные покровы головы, позволяющий судить о его физиологической зрелости, функциональном состоянии, наличии очаговых поражений, общемозговых расстройств и их характере. Регистрация биопотенциалов непосредственно с обнаженного мозга называется электрокортикографией и обычно проводится во время нейрохирургических операций. ЭЭГ является первым и часто единственным неврологическим амбулатораторным исследованием, которое проводится при эпилептических приступах.
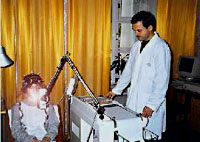
Могут меняться также их амплитуда и форма. У детей первых 2-3 мес жизни уже различаются волны с частотой 1-3 колебания/с, 4-7 колебаний/с и 8-12 колебаний/с. Однако доминирует все еще ритм 0,5-3 колебания/с. При этом на медленные волны иногда наслаиваются быстрые колебания (13-15-19 колебаний/с). В возрасте 4-6 мес возрастает количество тета-волн. Активность 6-7 колебаний/с, предшествующая альфа-ритму, отмечается на ЭЭГ постоянно к 4-му году жизни ребенка. Выраженный альфа-ритм появляется в теменно-затылочной области в возрасте 4-5 лет и становится устойчивым в более позднем возрасте (7-8 лет). ПРОВЕДЕНИЕ ЭЭГ ИССЛЕДОВАНИЯ ЭЭГ совершенно безвредно и безболезненно. Пациент во время обследования сидит в удобном кресле, расслабленный с закрытыми глазами (состояние пассивного бодрствования). Для проведения ЭЭГ на голове прикрепляются с помощью специального шлема маленькие электроды, которые соединяются проводами с электроэнцефалографом. Электроэнцефалограф усиливает биопотенциалы, полученные с датчиков, в сотни тысяч раз и записывает их на бумагу или в память компьютера. Если исследование проводится ребенку, то ему необходимо объяснить что его ждет во время исследования и убедить в его безболезненности. Пациент перед исследованием не должен испытывать чувство голода, так как это может вызывать изменения на ЭЭГ. Голова перед ЭЭГ должна быть чисто вымыта - это позволит добиться лучшего контакта электродов с кожей головы и получения более достоверных результатов исследования. С детьми дошкольного возраста необходимо потренироваться в надевании "шлема" и пребывании в неподвижном состоянии с закрытыми глазами (игра в космонавта, танкиста и т.п.), а также научить глубоко и часто дышать. Если во время ЭЭГ у пациента случится приступ, то результативность исследования намного возрастает, так как можно будет более точно выявить место нарушения электрической активности мозга. Однако, учитывая интересы безопасности пациента, не следует специально провоцировать судорожные приступы. Иногда перед ЭЭГ больные не принимают лекарства. Этого не следует делать. Резкое прекращение приема препаратов провоцирует приступы и даже может вызвать эпистатус. Желательно чтобы ЭЭГ проводил квалифицированный специалист. Обычно это специально обученный невропатолог, иногда его называют электроэнцефалографистом или нейрофизиологом. Он должен уметь расшифровывать ЭЭГ пациентов той или иной возрастной группы. Следует учитывать, что ЭЭГ детей и подростков значительно отличаются от ЭЭГ взрослых. При этом нейрофизиолог не только описывает результаты исследования, но и ставит свой клинико-электроэнцефалографический диагноз. Однако поставить окончательный диагноз без более полных клинических данных электроэнцефалографист не может. Многие изменения ЭЭГ могут являться неспецифическими, т.е. их точная интерпретация возможна только с учетом клинической картины болезни и иногда после дополнительного обследования. Результаты ЭЭГ зависят от возраста больного, лекарств, которые он принимает, времени последнего приступа, наличия тремора (дрожания) головы и конечностей, нарушений зрения, дефектов черепа. Все перечисленные факторы могут влиять на правильное толкование и использование данных ЭЭГ. ДИАГНОСТИЧЕСКИЕ ВОЗМОЖНОСТИ ЭЭГЭЭГ в диагностике эпилепсии
В первую очередь ЭЭГ помогает отличить эпилептические приступ от неэпилептических и классифицировать их. С помощью ЭЭГ можно:
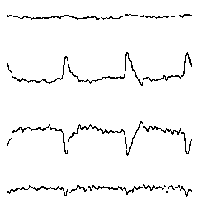
Лучшее время для проведения ЭЭГ - не ранее чем через неделю после приступа. Электроэнцефалограмма, сделанная вскоре после приступа продемонстрирует его последствия, но не определит заболевания, лежащего в основе приступа. Такая ЭЭГ считается не столь ценной, как сделанная позже, хотя может быть полезной для дальнейшего исследования. Для длительной регистрации ЭЭГ (более получаса) могут использоваться портативный электроэнцефалограф и видеозапись. Ценную информацию о характере приступов можно получить, сопоставив данные ЭЭГ и видеозаписи. Изменения ЭЭГ у людей с эпилептическими приступами могут иметь различный характер. При генерализованных приступах на ЭЭГ могут отмечаться группы генерализованных комплексов пик-волна, а при очаговой эпилепсии изменения выявляются только на ограниченных участках мозга, чаще в височных областях. Формы эпилептической активности на ЭЭГ
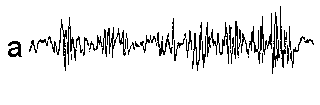
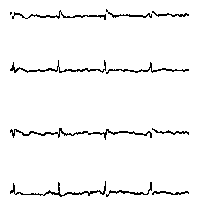
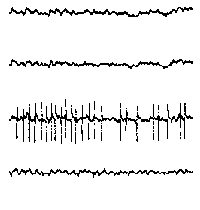
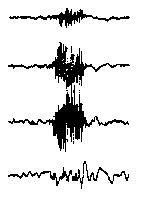
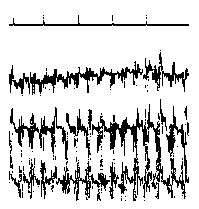
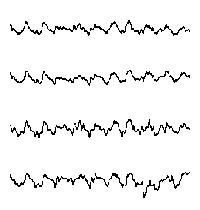
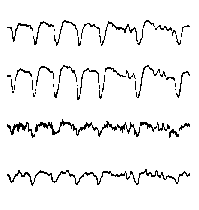
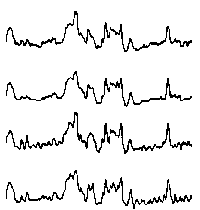
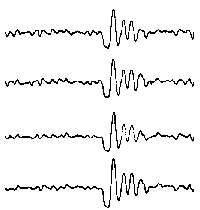
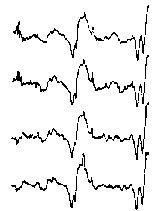
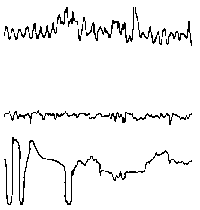
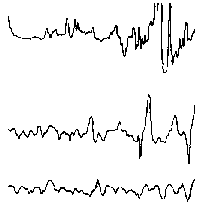
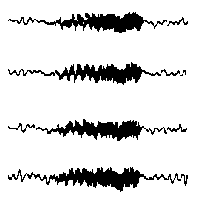
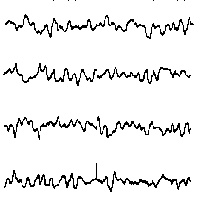
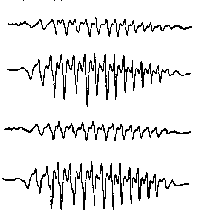
При повышении готовности к судорогам на ЭЭГ появляются острые волны и "пики", которые возникают на фоне дизритмии и могут сопровождаться гиперсинхронизацией основного ритма. Большой судорожный приступ вызывает ускорение ритмов ЭЭГ (форма a), психомоторный - замедление электрической активности, а малый приступ (абсанс) - чередование быстрых и медленных колебаний (комплексы пик-волна с частотой 3 в секунду - форма c). Важным ЭЭГ-признаком эпилепсии является наличие так называемых пиков (спайков) и острых волн, эпизодических или устойчивых. Часто пики сопровождаются медленными волнами, образуют комплекс пик - волна. Их появление бывает генерализованным или же они регистрируются в виде локальных разрядов, свидетельствуя об эпилептическом очаге (формы b,d,g). Регистрация на ЭЭГ пароксизмальной активности, пиков, острых волн и комплексов спайк - волна (острая - медленная волна) отражает состояние головного мозга, обозначаемое как "эпилептический тип активности". В межприступный период на ЭЭГ больных эпилепсией независимо от типа приступов может регистрироваться пароксизмальная активность: высоковольтные потенциалы тельта-, дельта- и альфа-диапазона, иногда ритмы с частотой 14-16 колебаний/с, но чаще - 3-4 колебания/с. Правильное интерпретирование сигналов на ЭЭГ - в какой-то мере искусство. Изменения, схожие с эпилептическими разрядами, могут вызываться движением глаз и мышцами головы, пульсацией кровеносных сосудов, дыхательными движениями, работой сердца, жеванием, глотанием, дотрагиванием до электрода или передвижением других людей по комнате, где проводится исследование, электростатическими разрядами и т.д"index.html" Физиологическиеартефакты
Двигательныеартефакты
Аппаратныеартефакты
Необходимо помнить что только на основании изменений ЭЭГ нельзя диагностировать эпилепсию без подтверждения ее клиническими данными и, наоборот, нельзя исключить этот диагноз при нормальной ЭЭГ, если имеются эпилептические приступы. ЭЭГ только помогает врачу уточнить диагноз и определить форму приступов. Ну и, соответственно, лечению подлежат не изменения ЭЭГ, а сами приступы. Одним из наиболее поразительных результатов применения традиционной техники ЭЭГ является обнаружение аномалий пароксизмального характера (не путать с типичной эпилептической активностью!) у 20-5% здоровых лиц. Наличие патологических паттернов на ЭЭГ практически здоровых лиц Леннокс рассматривает как проявление "скрытой эпилепсии". Согласно другим авторам, пароксизмальные аномалии ЭЭГ в большинстве случаев непосредственно с эпилепсией не связаны. При трактовке изменений ЭЭГ у детей необходимо учитывать частое наличие у них в фоновой активности разрядов генерализованных волн различной частоты и повышенной амплитуды. Количество обследований ЭЭГ и их частота зависит от того, что необходимо выявить лечащему врачу. Если приступов нет, то ЭЭГ можно делать примерно 1-2 раза в год. При наличии приступов, изменении лечения или дозы препаратов частота проведения ЭЭГ возрастает. ЭЭГ при интоксикации барбитуратами (или бензодиазепинами) Появление на ЭЭГ высокоамплитудной низкочастотной бета-активности и замедление основного ритма может указывать на медикаментозную интоксикацию. Гипсаритмия - изменения ЭЭГ, наблюдаемые при инфантильных спазмах. Они характеризуются высокими острыми единичными или множественными спайками, которые отмечаются нерегулярно во всех отведениях, перемежаясь со многими высоковольтными медленными волнами; обычно встречаются при бодрствовании, но наиболее выражены и продолжительны в стадии неглубокого сна. При опухолях полушарий большого мозга (височная, затылочная, теменная локализация) в 70-80 % случаев на ЭЭГ выражена межполушарная асимметрия с наличием фокуса патологической активности в виде полиморфных дельта-волн соответственно области поражения. При черепно-мозговой травме легкой степени отмечаются кратковременное угнетение альфа-активности и наличие дельта-волн. Эти изменения быстро проходят. При черепно-мозговой травме тяжелой степени доминируют тета- и дельта-волны. На этом фоне могут появляться высокоамплитудные медленные волны в форме вспышек. Очаговые изменения ЭЭГ в зоне очага контузии в большинстве случаев нарастают в течение 5-10 дней после травмы. Нередко обнаруживаются изменения стволовой биоэлектрической активности, при которой периоды угнетения тета-волн сменяются их высокоамплитудными вспышками. СПЕЦИАЛЬНЫЕ ВИДЫ ЭЭГИз опыта известно, что при определенных формах эпилепсии изменения на ЭЭГ сильнее выражены, а иногда только и выявляются, когда исследование проводится во сне. Исследование ЭЭГ во время сна позволяет обнаружить эпилептическую активность у большей части больных, у которых в дневное время эпилептическая активность не выявлялась даже под влиянием обычных провокационных проб. Но, к сожалению, для этого исследования необходимы специальные условия и подготовленность медицинского персонала, что мешает широкому применению этого метода. Особенно сложно его проведение у детей. Это исследование проводят в тех случаях, когда трудно определить вид приступа. Это очень сложный метод. Он включает видеозапись приступа с одновременной регистрацией ЭЭГ. ЭЭГ-мониторинг проводят только в специализированных медицинских центрах. Это разновидность ЭЭГ с компьютерным анализом электрической активности клеток головного мозга и графическим представлением его результатов. Применение этого метода при эпилепсии ограничено выявлением очаговых изменений. Обычно это исследование проводится в специализированных неврологических центрах. По информативности картирование мозга значительно уступает ЯМР. Этот метод основан на следующем - ЭЭГ, проводимая обычным способом (регистрация активности клеток мозга на бумаге), сопровождается световыми и звуковыми проявлениями. Пациент видит свою ЭЭГ и пробует воздействовать на ее ритм. Этот процесс выглядит в виде тренировки больного с целью управления световыми, звуковыми сопровождениями ЭЭГ или меняющимися изображениями на экран дисплея ЭВМ. Таким способом удается в определенной степени управлять активностью клеток мозга и воздействовать на некоторые виды приступов. Лечение этим способом требует большого терпения и ежедневных тренировок в течение нескольких месяцев. Метод биообратной связи, возможно, является ценных дополнением в лечении больных, которые плохо реагируют на противосудорожные препараты. Однако этот метод не может заменить медикаментозного лечения. Пока этот метод слишком мало исследован, чтобы быть рекомендован, как способ лечения приступов. ФУНКЦИОНАЛЬНЫЕ ПРОБЫПоявление эпилептической активности при закрывании глаз Реакция активации обычно хорошо выражена у детей старше 3-х лет и проявляется в виде снижения амплитуды основного ритма. Редко, примерно в 7% случаев, реакция активации слабо выражена или проявляется в виде усиления фоновой активности. Это относится, как правило, к детям с задержкой психомоторного развития и сниженным функциональным состоянием мозга в результате заболевания мозга или медикаментозного воздействия. Характерно, что проба с открыванием глаз не приводит к уменьшению низкочастотной бета-активности, а иногда и усиливает ее выраженность. Реакция активации интересна о плане провокации некоторых форм генерализованной эпилептической активности, которая появляется через короткое время после закрывания глаз, особенно это касается бессудорожных форм приступов абсансов. Локальная (корковая) эпилептическая активность обычно при десинхронизации (во время открывания глаз) сохраняется. В то время как эпилептическая активность обусловленная процессом в глубинных структурах мозга может исчезать. Провокация эпилептической активности световыми вспышками Фотостимуляцию часто проводят световыми мельканиями фиксированной частоты от 5 до 30 Гц сериями по 10-20 секунд. У детей такой способ дает мало информации в плане диагностики фотосенситивной эпилептической активности. Лучший результат дает применение быстрого изменения частоты световых мельканий в границах 10-25 мельканий в секунду. Это касается как группы больных с истинной фотосенситивной эпилепсией, так и эпилепсии с фотосенситивностью (эпилептическая активность выявляется и без фотостимуляции). Фотосенситивная эпилептическая активность выявлена у 2.5% детей с генерализованными приступами. Выявление данной формы эпилептической активности важно в плане тактики медикаментозного лечения. Отдельно необходимо выделить неэпилептические изменения ЭЭГ при фотостимуляции:
Фоностимуляция обычно применяется а виде кратковременного громкого звукового сигнала. Информативность этой пробы мала. Но иногда встречается провокация локальной эпилептической активности (у 0.3%). Интересно появление вертекс-потенциала в начале пробы, который чаще встречается у детей с невротическими проявлениями.
Проба с лишением сна в течение суток, применяется в случаях, когда при "обычном" исследовании пациента с эпилептическими приступами необходимо увеличить вероятность выявления эпилептической активности. Эта проба повышает информативность ЭЭГ примерно на 28% и, главным образом, у пациентов с абсансами и тонико-клоническими приступами. Однако, проба достаточно тяжело переносится детьми младше 10 лет.
При проведении ЭЭГ у детей с эпилептическими приступами некоторые специалисты рекомендуют отменять противоэпилептические препараты перед исследованием. Опыт показывает что информативность ЭЭГ не повышается, но есть высокая вероятность провокации приступа. ГИПЕРВЕНТИЛЯЦИЯ (ФОРСИРОВАННОЕ ДЫХАНИЕ) Гипервентиляция - это частое и глубокое дыхание в течение 1-3 минут. Такое дыхание вызывает выраженные обменные изменения (алкалоз) в головном мозге за счет интенсивного выведения углекислоты, которые, в свою очередь, способствуют появлению эпилептической активности на ЭЭГ у людей с приступами. Гипервентиляция во время записи ЭЭГ позволяет выявить скрытые эпилептические изменения (особенно при абсансах) и уточнить характер эпилептических приступов. Произвольная гипервентиляция как функциональная проба применяется для выявления скрытых поражений нервной системы с 1929 года, когда независимо друг от друга появились работы немецкого ученого Ферстера и американского исследователя Роззета. Ферстер предложил использовать произвольную гипервентиляцию для выявления скрыто протекающих форм эпилепсии. Роззет применял ее для распознавания разнообразных поражений нервной системы. Этот метод в течение нескольких лет широко распространился, и его стали использовать при диагностике не только эпилепсии, но и истерии, мигрени, нарколепсии, невропатии, психопатии, эпидемического энцефалита, органических поражений нервной системы. С введением в клиническую практику метода электроэнцефалографии было выявлено, что у большого числа больных эпилепсией гипервентиляция уже в первые минуты приводит к появлению и усилению эпилептической активности с высокоамплитудными медленными и острыми волнами, комплексами пик-волна, усилению и генерализации локальных эпилептических проявлений.
| |||||||||||||||||||||||||||||||||||||||||||||
|